 No fim de abril, ao anunciar onde a duquesa de Cambridge Kate Middleton daria à luz sua filha, herdeira do príncipe William, a imprensa mundial repercutiu o fato de que uma ala do Hospital de St. Mary, em Londres, havia sido fechada em decorrência de um pequeno surto de superbactéria.
No fim de abril, ao anunciar onde a duquesa de Cambridge Kate Middleton daria à luz sua filha, herdeira do príncipe William, a imprensa mundial repercutiu o fato de que uma ala do Hospital de St. Mary, em Londres, havia sido fechada em decorrência de um pequeno surto de superbactéria.Se uma instituição frequentada por um casal real pode passar por uma situação como essa, dá para ter noção do desafio enfrentado diariamente por profissionais do mundo inteiro para lidar com micro-organismos multirresistentes. Estima-se que, em 2050, 10 milhões de pessoas deverão morrer por ano apenas devido a infecções desse tipo. Com o uso de cada vez mais disseminado de antibióticos, em larga escala e muitas vezes de forma incorreta, aumentou-se a pressão para que cada vez mais germes com mecanismos de resistência fossem gerados. Em um mundo globalizado, em que milhares de pessoas viajam todos os dias de um canto a outro do mundo, é impossível não espalhar esses organismos. Veja, a seguir, alguns fatos importantes para entender o fenômeno e se proteger, na medida do possível:
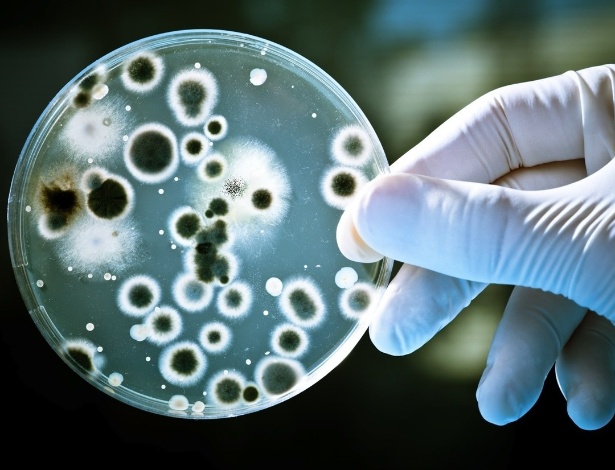
1. Superbactéria não é super-herói, é sobrevivente
Quando se fala em "superbactéria", é comum pensar em um micróbio que ficou mais forte, capaz de causar uma doença mais grave nas supostas vítimas. Trata-se apenas de um germe que desenvolveu um mecanismo de sobrevivência e se tornou imune às armas criadas para combatê-lo.
"A capacidade de causar doença não aumenta; o tratamento é que fica complicado", afirma Jorge Luiz Mello Sampaio, médico assessor para microbiologia e parasitologia do Fleury Medicina e Saúde, que não gosta muito do termo "superbactéria".
2. Não existe apenas um, mas diversos mecanismos de defesa
Os micro-organismos podem contar com várias estratégias para se defender das substâncias utilizadas para combatê-los. "O mais comum é a bactéria produzir enzimas que 'digerem' os antibacterianos. Mas pode ocorrer o espessamento da parede celular da bactéria (o que impede que o antibacteriano penetre na célula); pode ocorrer uma alteração do local por onde o antibacteriano se liga (então o fármaco não tem como agir sobre a bactéria); e, algumas vezes, a bactéria ativa uma 'bomba' que joga o antibiótico para fora da célula e impede que o fármaco atue", explica o infectologista Plinio Trabasso, professor da Faculdade de Ciências Médicas da Unicamp (Universidade Estadual de Campinas).
Uma vez que uma única bactéria se torna resistente ao antibiótico, é muito fácil transmitir esse "poder" às que estão ao redor. Pense em uma colônia de mil germes no seu intestino. Ao tomar um antibiótico, você pode combater 998 delas e, ao sentir que já está melhor, abandona o tratamento um pouco antes. "Essas duas bactérias 'conversam' com as outras, transmitindo material genético", ilustra Marcos Oliveira de Carvalho, doutor em genética e biologia molecular e sócio da Neoprospecta, empresa que auxilia hospitais no controle de surtos.
Essa transferência, chamada pelos especialistas de horizontal, não ocorre somente no "sexo" entre as bactérias (sim, elas fazem algo parecido com isso), mas, também, quando um germe assimila o material genético que sobrou no ambiente após a morte de um "colega". Daí para o número de organismos resistentes se multiplicar é um pulo: bactérias comuns como a E.coli, por exemplo, têm a capacidade de se replicar a cada 20 minutos, só para você ter uma ideia do problema.
3. KPC não é o nome de uma superbactéria
No Brasil, diversos casos de KPC (Klebsiella pneumoniae carbapenemase) foram responsáveis, recentemente, pela interdição de algumas alas de hospitais. A sigla, na verdade, refere-se a uma enzima produzida por algumas bactérias para degradar certos antibióticos. "O mais correto seria usarmos a sigla ERC, de 'enterobactérias (presentes no intestino) resistentes a carbapenêmicos' (um tipo de antimicrobiano)", ensina o médico Jorge Luiz Mello Sampaio.
"A KPC ficou em evidência porque ela está presente no país, mas existem outras que podem se tornar um problema tão grave quanto", acredita Marcos Oliveira de Carvalho, da Neoprospecta. Uma delas é a NDM (New delhi metallo-B-lactamase-1), enzima que foi identificada em 2009, na Índia, e já foi encontrada em enterococos de hospitais de Porto Alegre em 2013.
4. Elas existem antes mesmo da invenção dos antibióticos
A afirmação acima é talvez uma das mais surpreendentes em relação às superbactérias, visto que os antibióticos têm sido apontados como os principais "vilões" do problema. "Há muito tempo as bactérias vivem em uma espécie de guerra química contra os fungos: ambos competem para crescer em determinado local", conta Marcos Carvalho. Vale lembrar que a penicilina, primeiro antibiótico do mundo, foi desenvolvido a partir do fungo Penicillium chrysogenum. Para vencer esse inimigo embolorado é que as bactérias evoluíram ao longo de milênios, na Terra.
O especialista cita como exemplo a descoberta recente de bactérias resistentes a antibióticos em uma tribo ianomâmi na Amazônia venezuelana. Segundo pesquisa publicada por cientistas norte-americanos no periódico "Science", o grupo vive isoladamente e nunca teve contato com antibióticos, nem mesmo por meio da carne ou da água.
5. O uso de antibióticos de forma indiscriminada contribui para o surgimento de novas superbactérias
O fato de fungos e bactérias brigarem há milênios não significa que os antibióticos não sejam os vilões da história. "O uso de antimicrobianos acarreta, de forma inexorável, a possibilidade da ocorrência da resistência das bactérias a esses antimicrobianos. Entretanto o uso incorreto dos antimicrobianos potencializa este risco", reitera o infectologista Plinio Trabasso, da Unicamp.
Desde 2010, a Anvisa (Agência Nacional de Vigilância Sanitária) tem restringido a comercialização de antibióticos, justamente para tentar conter o surgimento de novos casos de bactérias multirresistentes. Antes disso, não era difícil comprar antibióticos por conta própria ou receitar por telefone, sem nem examinar o paciente.
Ainda que esse tipo de medicamento tenha sido essencial para combater doenças graves e aumentar a longevidade das populações, está cada vez mais claro que antibiótico é para ser consumido somente em caso de necessidade. E, nesse caso, é fundamental usar como manda a prescrição, ou seja, no período indicado pelo médico, sem esquecer nenhuma dose. "O ideal é usar o mínimo possível e corretamente", reforça Marcos Carvalho. É preciso lembrar, porém, que os humanos não são os únicos animais a consumir antibióticos...
Veja a matéria completa clicando AQUI
UOL
